Für Menschen mit Lungenhochdruck
Du selbst oder eine:r deiner Angehörigen hat Lungenhochdruck und du willst dich rundum gut informieren? Dann bist du hier genau richtig. Hier erfährst du alles zu den Grundlagen der Erkrankung, der Diagnostik oder auch den Therapiemöglichkeiten. Darüber hinaus unterstützen wir dich mit dem ein oder anderen Tipp dabei, deinen Alltag besser zu bewältigen.

News
Was ist eigentlich Lungenhochdruck?
Lungenhochdruck, auch pulmonale Hypertonie (abgekürzt PH) genannt, betrifft in etwa ein Prozent der weltweiten Bevölkerung. Grundsätzlich ist es ein Sammelbegriff für alle Erkrankungen, bei denen der Druck der Blutgefäße der Lunge erhöht1 2 – häufig ist auch das Herz in Mitleidenschaft gezogen.1 Ohne eine rechtzeitige Behandlung kann sie zu lebensbedrohlichen Situationen führen. Erfahre mehr über die Erkrankung, ihre Symptome und wie sie behandelt werden kann.
Lungenhochdruck ist eine Erkrankung der Lungengefäße
Beim Lungenhochdruck ist der Blutdruck in den Gefäßen der Lunge dauerhaft zu hoch. Betrifft dies speziell die Arterien, die vom Herzen zur Lunge führen, spricht man von einer pulmonal arteriellen Hypertonie (PAH). Durch die verengten Blutgefäße, steigt der Druck im kleinen Lungenkreislauf, so dass das Herz stärker pumpen muss, um diesen zu überwinden. Über längere Zeit nimmt der Herzmuskel an Masse zu und wird weniger elastisch, was langfristig zu einer Form der Herzinsuffizienz führen kann (Rechtsherzinsuffizienz).13
(EM-150188)
Eine seltene Erkrankung?
Eine PAH ohne Vorerkrankung ist selten: Expert:innen gehen von nur 15 Fällen bei Kindern4und ein bis drei Neuerkrankungen pro eine Million Einwohner:innen aus.1 Damit zählt PAH zu den sogenannten "orphan diseases" oder seltenen Erkrankungen. Fasst man allerdings alle Erkrankungen zusammen, die zum Lungenhochdruck gezählt werden, kommt man auf etwa ein Prozent der Bevölkerung.1 3 Lungenhochdruck ist also nicht gleich Lungenhochdruck – mehr zu den unterschiedlichen Klassifikationen findest du weiter unten.

Eine Frage des Geschlechts?
Schon gewusst? Lungenhochdruck kommt bei Frauen und Männern, auch in Abhängigkeit vom Alter, unterschiedlich häufig vor.1

Bei Unter-40-Jährigen erkranken häufiger Frauen an Lungenhochdruck.1 Früher ging man daher sogar davon aus, dass Lungenhochdruck nur junge Frauen beträfe.2

Bei Über-40-Jährigen schwingt die Waage um – ab diesem Alter erkranken häufiger Männer als Frauen an Lungenhochdruck.1
Die 5 Formen des Lungenhochdrucks
Lungenhochdruck ist nicht gleich Lungenhochdruck. Grob unterteilt gibt es fünf Kategorien, die sich in weitere Formen aufteilen. Die klinische Klassifikation wurde 2013 von einem internationalen Wissenschaftsteam überarbeitet und leitet sich von der Ursache der Erkrankung ab. Hier findest du Informationen zu den einzelnen Formen des Lungenhochdrucks.5 Insgesamt spricht man von 5 Kategorien des Lungenhochdrucks:
- Pulmonale arterielle Hypertonie (PAH)
- Pulmonale Hypertonie als Folge einer Linksherzerkrankung
- Pulmonale Hypertonie als Folge einer Lungenerkrankung oder einer Sauerstoffunterversorgung
- Pulmonale Hypertonie durch Blockaden der Lungenarterien
- Pulmonale Hypertonie mit unklarer Ursache oder mit mehreren Ursachen
Klassifikation des Lungenhochdrucks
Die pulmonale Hypertonie lässt sich in verschiedene Gruppen einteilen. Lerne die Gemeinsamkeiten, Unterschiede und die verschiedenen Ursachen der fünf PH-Gruppierungen kennen.
Die erste Gruppe, zu der die PAH gehört, lässt sich in weitere Unterkategorien einteilen, die wir hier kurz vorstellen.
(EM-149303)
PAH – ganz schön unterschiedlich
Im Folgenden stellen wir dir die pulmonal arterielle Hypertonie (PAH) etwas näher vor. Sie ist besonders, weil sich die Veränderungen fast ausschließlich auf das Lungengefäßsystem konzentrieren und nicht auf den gesamten Blutkreislauf. Damit stellt sie eine Art Modellerkrankung dar.1 Anhand großer Register wurde festgestellt, dass rund die Hälfte der PAH-erkrankten Menschen entweder an einer idiopathischen (unklare Ursache) oder einer hereditären (vererbten) PAH erkrankt sind. Die andere Hälfte der Patient:innen leidet an einer der anderen Form der PAH.6
PAH mit unklarer Ursache
Wenn die Ursache einer Erkrankung unbekannt ist, nennt man diese Form auch idiopathisch. Im Fall der idiopathischen PAH erkranken die Betroffenen demnach an einem arteriellen Lungenhochdruck, ohne dass eine klare Ursache festgestellt werden kann.7
Vererbte PAH
Eine PAH kann auch familiär gehäuft, also durch Vererbung, auftreten. In den letzten Jahren wurden Veränderungen bestimmter Gene mit der Entstehung der Erkrankung in Verbindung gebracht, zum Beispiel die Mutation des Gens BMPR2. Die Genmutation allein heißt jedoch nicht, dass jemand zwangsläufig erkranken muss. Je weiter der Wissensstand auf diesem Gebiet fortschreitet, desto eher können in Zukunft möglicherweise weitere Therapien entwickelt werden.7
PAH durch Medikamente oder Toxine
Auch bestimmte Medikamente oder Toxine können das Risiko einer PAH erhöhen, wie beispielsweise im Falle von Appetitzüglern oder Amphetaminen.17Einzelfälle von Lungenhochdruck sind darüber hinaus im Zusammenhang mit bestimmten Leukämie-Therapien beobachtet worden.1
PAH und Calciumkanalblocker
Eine bestimmte Patient:innengruppe mit PAH zeigt ein Langzeitansprechen auf Kalziumkanalblocker, die eine Gefäßerweiterung erzielen und so den Blutkreislauf entlasten. Rund 12,5 % der Menschen mit idiopathischer PAH und 6,8 % aller Betroffenen mit Lungenhochdruck sprechen auf Kalzium-Antagonisten an.5
PAH infolge PVOD/PCH
Venenverschlusskrankheit (PVOD) oder pulmonale kapilläre Hämangiomatose (PCH) sind Störungen des pulmonalen venösen bzw. kapillären Gefäßsystems der Lunge und können eine PAH auslösen. Die Ursachen von PVOD und PCH sind ähnlich und beide Formen können rezessiv vererbt werden. Es besteht wohl ein Zusammenhang zwischen dem beruflichen Kontakt mit organischen Lösungsmitteln, besonders mit Trichlorethen, und der Entwicklung von Lungenhochdruck.5
Anhaltende pulmonale Hypertonie infolge des ‚Newborn Syndromes‘
Bei dieser Form der PAH (persistierend) bleibt der für die Ungeborenen natürlich erhöhte Druck in den Lungengefäßen auch nach der Geburt bestehen. Die Folge: Das Neugeborene kann sich nicht an die neue „Luftatmung“ anpassen und der Körper wird nicht mit dem notwendigen Sauerstoff versorgt.
Sonstige Formen der PAH
Neben den oben genannten gibt es noch weitere Unterkategorien der PAH, die zum Teil mit anderen Erkrankungen oder Infektionen in Verbindung stehen.
PAH in Verbindung mit Bindegewebserkrankungen
Unter dem Begriff Bindegewebserkrankungen fasst man ganz unterschiedliche Erkrankungen zusammen, darunter beispielsweise Erkrankungen des rheumatischen Formenkreises. Allen gemeinsam ist, dass sie hauptsächlich das Bindegewebe des Körpers betreffen und neben Haut, Gelenken, Bändern, Sehnen und Muskeln auch die Funktion innerer Organe beeinträchtigen. Vor allem der Zusammenhang zwischen der Bindegewebserkrankung 'Sklerodermie' und Lungenhochdruck ist gut untersucht: rund 7 bis 12 % der Patient:innen entwickeln einen Lungenhochdruck.8 Bei der Sklerodermie greift der Körper seine eigenen Gewebsbestandteile an, indem er Antikörper gegen diese bildet.9 So kommt es im ganzen Körper zum Umbau und zur Zunahme des Bindegewebes. Die Haut verhärtet sich und an den Fingerspitzen kann es zu Geschwüren kommen. Organe und Gefäße wie die Lungenarterien können sich ebenfalls verhärten und verengen.9
PAH in Verbindung mit HIV
Bei Betroffenen mit einer HIV-Erkrankung kann es in bis zu ca. 0,5 % der Fälle zum Auftreten einer PAH kommen.8
PAH in Verbindung mit Portaler Hypertension (Pfortaderhochdruck)
Die Pfortader ist ein großes Blutgefäß, welches das Blut aus den Verdauungsorganen sammelt und zur Leber führt. Etwa zwei bis sechs Prozent der Betroffenen, die an einem erhöhten Druck in dieser Vene leiden, erkranken auch an Lungenhochdruck. Eine fortgeschrittene Leberschädigung sowie Fehlfunktionen des Herzens, die in der Folge auftreten, können ebenfalls eine PAH auslösen.8
PAH in Verbindung mit angeborenen Herzfehlern
Etwa eines von hundert Neugeborenen kommt mit einem Herzfehler auf die Welt.10 Dabei bleibt häufig eine Verbindung zwischen Körper- und Lungenkreislauf zurück, die dazu führt, dass zu viel Blut im Lungenkreislauf zirkuliert. Langfristig kann es durch eine erhöhte Durchblutung des Lungenkreislaufs zu einem nicht umkehrbaren Umbau der kleinen Lungengefäße mit pulmonaler Hypertonie kommen.10 In besonders schweren Fällen kann der Druck so hoch werden, dass das Blut durch eine Verbindung zwischen den Herzhälften direkt wieder in den Körperkreislauf gelangt, ohne über die Lunge mit Sauerstoff angereichert worden zu sein.48 Solche Herzfehler werden zwar je nach Schwere teilweise direkt nach der Geburt korrigiert11, doch es kann auch nach solch einem Eingriff zu einem Lungenhochdruck kommen.
PAH in Verbindung mit Schistosomiasis
Die chronische Schistosomiasis, oft auch Bilharzinose genannt, ist eine tropische Wurmkrankheit. Obowohl es keine genauen Daten zur Verbreitung in der Bevölkerung gibt, gilt sie als eine der häufigsten Ursachen für Lungenhochdruck. Der Wurm kommt in warmen Gewässern vor und verbreitet sich über Schnecken als Zwischenwirte.1
Ursachen von Lungenhochdruck
Lungenhochdruck ist eine chronische, schwerwiegende Erkrankung, die für Betroffene und Angehörige sehr belastend sein kann. Da stellt sich schnell die Frage: Was sind eigentlich die Ursachen für Lungenhochdruck? Lungenhochdruck kann in Folge von Lungenerkrankungen wie Lungenembolie oder chronisch obstruktiver Lungenerkrankung (COPD) auftreten. Die Mehrheit der Patientinnen und Patienten mit Lungenhochdruck leidet allerdings an einer Vorerkrankung des linken Herzens - je nach Lage, Komplexizität und der bisherigen Behandlung kann die Häufigkeit zum Teil stark varriieren. Da die PAH von allen Kategorien des Lungenhochdrucks besonders gut untersucht ist, weiß man auch mehr über dessen Ursachen und Risikofaktoren: Häufig entwickeln Menschen mit rheumatoiden Erkrankungen wie Sklerodermie1 8 oder Kollagenose12 eine PAH. Neben diesen "klassischen" Ursachen können auch Lebererkrankungen wie eine Leberzirrhose oder eher seltene Erkrankungen wie HIV-Infektionen oder Abbau bzw. Zerfall der roten Blutkörperchen (chronisch hämolytische Anämie) zu einem Lungenhochdruck führen.1

Angeborener Herzfehler1
Linksherzerkrankung1
Rheumatische Erkrankung1
Rheumatoide Erkrankungen wie Sklerodermie8 oder Kollagenose12
Lebererkrankung1
Leberzirrhose1
Infektionen1
Infektionen mit dem HI-Virus1
Anämie1
Chronisch hämolytische Anämie1Welche Ursache hat PAH?
Welche Ursache PAH hat und wie sie im Körper entsteht, erfährst du hier. Lerne außerdem die Wirkung von PAH auf deinen Herzmuskel kennen.
Manchmal ist es nicht möglich, eine zugrunde liegende Ursache für Lungenhochdruck zu finden. In diesem Fall spricht man von einer idiopathischen pulmonal-arteriellen Hypertonie (IPAH), die familiär gehäuft auftreten kann - also vererbbar ist. Weitere Informationen dazu findest du unter "Vererbung".
(EM-149306)
Die Risikofaktoren
Zur Entstehung des Lungenhochdrucks gibt es neben den oben genannten Vorerkrankungen auch noch andere Risikofaktoren, die mit der Entstehung von Lungenfibrosen in Zusammenhang stehen. Zum einen die medikamentöse Einnahme von Appetitzüglern und der Konsum psychogener Drogen, wie beispielsweise Amphetaminen1, aber auch exotische Faktoren, wie eine Infektion mit der tropischen Wurmkrankheit Schistosomiasis.1 Zum anderen sind auch Veränderungen der Hormone, Vererbung und bestimmte Gen-Mutationen Risikofaktoren, auf die wir etwas näher eingehen wollen:
Die Rolle der Hormone
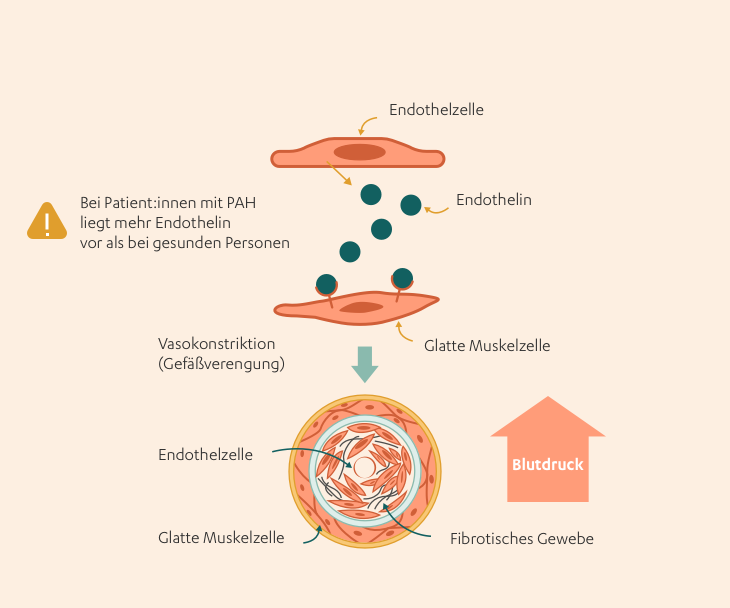
Im Falle des Lungenhochdrucks spielt vor allem das Hormon 'Endothelin' eine wichtige Rolle. Aber was ist Endothelin überhaupt? Der Mensch besitzt drei verschiedene Hormone, die zur Gruppe der Endotheline gehören. Sie werden Endothelin-1, -2 und -3 genannt. Spricht man im Zusammenhang mit Lungenhochdruck von Endothelin, ist in aller Regel das Endothelin-1 gemeint.13 Endothelin-1 wird vorwiegend von Zellen der innersten Wandschicht der Blutgefäße gebildet und wirkt auf das Herz-Kreislauf-System. Es verengt die Blutgefäße, was folglich zu einer Drucksteigerung im Gefäßsystem führt.13 Als Teil der natürlichen Blutdruckkontrolle ist Endothelin-1 sehr wichtig – wenn jedoch zu viel Endothelin-1 vorhanden ist, dann kann dies zu verschiedenen Erkrankungen wie zu Lungenhochdruck führen.13 Zu viel Endothelin-1 verändert außerdem die Struktur der Blutgefäße. Es aktiviert bestimmte Abläufe in den Zellen der Lungenarterien, die zu einer Verdickung der Gefäßwand führen.8 Dies verringert den Durchfluss und erhöht damit zusätzlich noch den Blutdruck. Außerdem verlieren die Gefäßwände an Elastizität, was zu einer Verschlechterung der Erkrankung beiträgt.

Die Gene
Auch die Gene können eine Rolle bei der Entwicklung von PAH spielen - auch wenn es sich dabei nicht zwangsläufig um eine Vererbung handeln muss. So konnten in einigen Fällen spezielle Mutationen in den Genen von Patient:innen mit einer idiopathischen PAH entdeckt werden, die mit der Entwicklung von Lungenhochdruck in Verbindung stehen. Auch bei Betroffenen, die eine konkrete Ursache wie für ihren Lungenhochdruck z.B. einen Herzfehler haben, sind Gene hin und wieder involviert – hier spricht man von einem "schlummernden Risiko". Das bedeutet, dass diese Betroffenen genetisch vorbelastet sind und das Risiko für einen Lungenhochdruck erhöht ist. Zum Lungenhochdruck kommt es in diesen Fällen aber erst durch einen Trigger, beispielsweise die Einnahme eines bestimmten Medikaments, das die Entwicklung des Lungenhochdrucks sozusagen anstößt - die Mutationen alleine lösen also keine PAH aus.1
Die Vererbung

Es gibt zwar mehrere Formen von Lungenhochdruck, glücklicherweise ist aber nur eine von ihnen vererbbar: die hereditäre pulmonal-arterielle Hypertonie (hPAH). Diese kommt zum Glück nur recht selten vor.1 Die hPAH beruht am häufigsten auf der Mutation eines bestimmten Gens, das BMPR2 genannt wird.47 BMPR2 steht für 'Bone-morphogenetic-protein-Rezeptor 2'. Bei anderen Patient:innen kann eine seltenere Mutation vorliegen, bei der ein bestimmter Wachstumsfaktor im Körper (TGF-Beta) betroffen ist.8 Wachstumsfaktoren spielen eine wichtige Rolle bei der Entwicklung von Zellen und Geweben – sind sie verändert, kann es zur Entwicklung von Lungenhochdruck kommen.8 Für eine genetische Beratung wendest du dich am besten an ausgewiesene Expert:innen für Lungenhochdruck. Dort erfährst du, wann ein Gentest sinnvoll ist und was Betroffene und Familienmitglieder beachten sollten.
Verdacht auf Lungenhochdruck
Atemnot in Situationen, die bisher nicht anstrengend waren, ein beklemmendes, komisches Gefühl beim Atmen und Druck auf der Brust – das können erste Anzeichen von Lungenhochdruck sein.14 Mehr zu den klassischen Symptomen findest du hier. Liegt bei dir ein Verdacht auf Lungenhochdruck vor, sollte rasch gehandelt werden, damit bei einer Erhärtung des Verdachts frühzeitig eine Behandlung eingeleitet werden kann.14 Was du tun solltest, wenn bei dir erste Anzeichen von Lungenhochdruck auftreten, erfährst du in diesem Abschnitt.
Ärztliches Gespräch

Am Anfang steht, wie bei jeder anderen Erkrankung auch, das umfassende ärztliche Gespräch mit Fragen nach Beschwerden, Risikofaktoren, möglicher Medikamenteneinnahme etc. Die typischen ersten Beschwerden des Lungenhochdrucks wie Luftnot und allgemeiner Leistungsabfall können auch bei vielen anderen Erkrankungen vorkommen und erlauben allenfalls einen Verdacht, jedoch noch keine Diagnose. Auch die körperliche Untersuchung ist anfangs oft ohne eindeutigen Hinweis auf die Erkrankung. Untersuchungen wie EKG oder Röntgen von Herz und Lunge können gerade zu Beginn einen normalen Befund zeigen und erst bei Fortschreiten der Erkrankung Hinweise auf das Vorliegen eines Lungenhochdrucks geben.
Überweisung zu Expert:innen

Steht der Verdacht auf Lungenhochdruck im Raum, werden Patient:innen von der hausärztlichen Praxis an spezialisierte Lungenhochdruckzentren, sogenannte PH-Zentren, überwiesen. Hier arbeiten Expert:innen, die sich besonders gut mit Lungenhochdruck auskennen. Sie sind Fachleute für die Diagnose und Therapie von Lungenhochdruck und spielen daher eine entscheidende Rolle bei der Feststellung und Erstbehandlung des Lungenhochdrucks.
Eine Auflistung aller auf Lungenhochdruck spezialisierten Ärzt:innen und Behandlungszentren findest du unter dem folgenden Link:
Was passiert im PH-Zentrum?
Im PH-Zentrum wirst du von den Spezialist:innen für Lungenhochdruck noch einmal genau untersucht. Manche Untersuchungen werden im PH-Zentrum auch erneut durchgeführt, damit sich die Expert:innen ein allumfassendes Bild von dir machen können. Zunächst wird es darum gehen, andere, häufigere Erkrankungen von Herz und Lunge auszuschließen. Die Ärztin oder der Arzt lässt sich von dir zunächst Symptome und Krankheitsverlauf schildern und setzt dann verschiedene Untersuchungsverfahren ein. Erst wenn sich der Verdacht auf Lungenhochdruck erhärtet, wird eine Rechtsherzkatheter-Untersuchung durchgeführt. Mehr zu den diagnostischen Verfahren erfährst du hier.
Wichtige Informationen für die Spezialist:innen
Neben deinen bisherigen Befunden interessieren sich die Expert:innen für deine komplette Krankengeschichte. Das schließt andere Grunderkrankungen, wie beispielsweise Diabetes, ein und auch jegliche Medikamente, die du einnimmst. Auch deine Symptome – wann genau welche Symptome aufgetaucht sind und wie der Verlauf war – sind für die Ärzt:innen von Bedeutung.
Symptome des Lungenhochdrucks
Lungenhochdruck entwickelt sich zunächst relativ schleichend – bis sich die Situation im Laufe der Jahre allmählich zuspitzt. Weil die frühen Anzeichen normalerweise nur schwach ausgeprägt sind, werden sie häufig gar nicht wahrgenommen oder auf andere Ursachen zurückgeführt.1 Das erste Anzeichen von Lungenhochdruck ist meist Atemnot bei Arbeiten, die zuvor keine Anstrengung verursacht haben.7 Grundsätzlich fällt das Atmen schwer und es kann ein beklemmendes, komisches Gefühl beim Atmen sowie Druck auf der Brust entstehen. So können kurze Wegstrecken zu Fuß oder das Tragen des Einkaufs schon schwer fallen und zu rascher Ermüdung führen. Die Leistungsfähigkeit sinkt mit der Zeit stark – bei fortgeschrittenem Lungenhochdruck tritt Atemnot bereits in Ruhephasen ein. Unter starker Belastung – etwa beim Joggen oder Radfahren – kann das tiefe Einatmen schwer fallen und es kann sogar zu Ohnmachtsanfällen (Synkopen) kommen.7 Gerade bei Frauen tritt auch Flüssigkeitsansammlung im Gewebe (Ödeme), insbesondere in den Beinen, häufig auf. Dies ist ein Anzeichen dafür, dass die Pumpleistung des rechten Herzens bereits eingeschränkt ist. Das ergibt sich daraus, dass die rechte Herzseite sehr viel Kraft aufwenden muss, um die Lunge mit Sauerstoff zu versorgen. Deshalb sind Herzbeschwerden, wie sie bei einer Angina pectoris auftreten, ein weiteres Warnsignal bei Lungenhochdruck.
Die klassischen Symptome sind wie folgt:
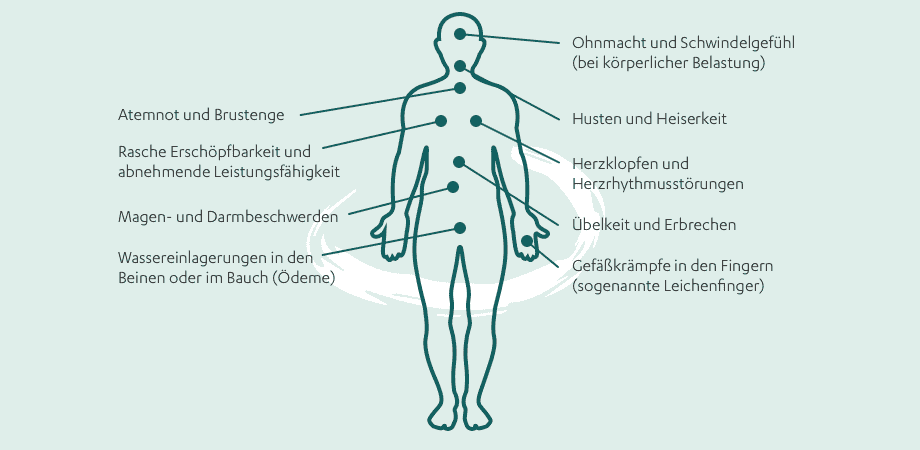
Warnsignale vom Körper: Die Symptome bei PAH
Wie merkst du, dass du eine PAH haben könntest? Lerne die Symptomatik von PAH kennen und erfahre, wie sich diese im Laufe der Erkrankung entwickelt.
(EM-149307)
Bitte beachten:
Die oben genannten Symptome können Anzeichen für Lungenhochdruck sein. Hinter diesen Beschwerden kann sich jedoch auch eine Vielzahl anderer, weitaus häufigerer Erkrankungen verbergen. Die genaue Diagnose kann nur von Spezialist:innen gestellt werden. Wenn du diese oder ähnliche Symptome bei dir selbst oder bei Angehörigen oder Freund:innen feststellst, suche bitte eine Ärztin oder einen Arzt auf.
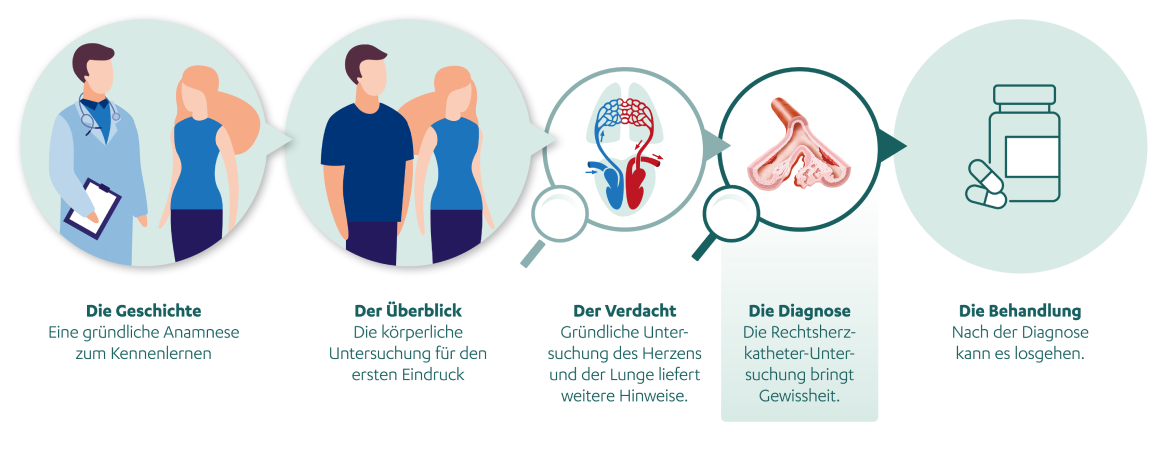
Die Diagnose
Es ist nicht einfach, Lungenhochdruck eindeutig von anderen Erkrankungen zu unterscheiden. Dabei ist es unbedingt notwendig, eine genaue Diagnose zu stellen, damit der oder die Betroffene die optimale Therapie erhält. Die folgenden Untersuchungen können in der hausärztlichen Praxis, oder aber – im Fall von speziellen Verfahren – in einem PH-Zentrum durchgeführt werden.
Körperliche Untersuchung
Schon bei der körperlichen Untersuchung hat die Ärztin oder der Arzt die Möglichkeit, eine übermäßige Belastung deiner rechten Herzkammer festzustellen – etwa dann, wenn Wasseransammlungen in den Beinen (Ödeme) entdeckt werden. Außerdem kann das Abhören von Herz und Lunge Hinweise auf einen Lungenhochdruck geben, zum Beispiel durch krankhaft veränderte Herztöne. Deine körperliche Belastbarkeit kann die Ärztin oder der Arzt mit einem Gehtest ermitteln, bei dem du 6 Minuten lang ebenerdig möglichst weit gehen musst.

Laboruntersuchung
Wichtig ist auch eine Blutuntersuchung. Sie gibt Aufschluss über die Nieren- und Leberwerte sowie die Konzentrationen der roten Blutkörperchen und der Blutplättchen.

Apparative Untersuchungen
Auskunft über die Funktion deines Herzens gibt das sogenannte Elektrokardiogramm (EKG). Diese Methode misst Herzströme über Elektroden an der Hautoberfläche. Die aufgezeichneten Herzströme lassen Rückschlüsse etwa auf den Herzrhythmus zu. Vor allem bei schon schwerer ausgeprägtem Lungenhochdruck zeigt das EKG typische Veränderungen an.1 Eine Röntgenaufnahme des Brustkorbs kann hauptsächlich bei fortgeschrittener Erkrankung Hinweise auf Lungenhochdruck liefern:1 Im Röntgenbild sind dann vergrößerte Lungenarterien, womöglich auch ein vergrößertes rechtes Herz zu erkennen. Weil Lungenhochdruck sich nicht so einfach wie der Blut(hoch)druck im großen Kreislauf mit einem Messgerät am Arm feststellen lässt, gibt es zwei besondere Messverfahren: die Echokardiographie und die Katheter-Untersuchung des rechten Herzens (Rechtsherz-Katheter-Untersuchung).

Echokardiographie

Die Echokardiographie zählt zu den Grunduntersuchungen und ist eine wichtige Untersuchungsmethode bei Verdacht auf Lungenhochdruck. Die Echokardiographie ist eine Form der Ultraschalluntersuchung und erfolgt somit nicht-invasiv – also vollkommen schmerzfrei und ohne Eindringen in den Körper. Mit der Echokardiographie können beispielsweise die Herzgröße, die Dicke der Herzwände, die Bewegung der Herzklappen und die Druckverhältnisse im Herzen beurteilt werden.
Katheter-Untersuchung
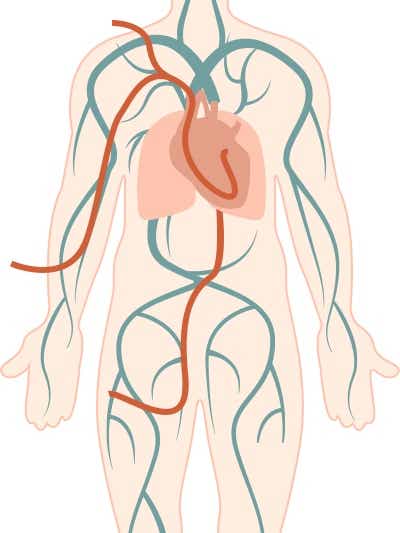
Wenn sich aus den Grunduntersuchungen Hinweise auf einen Lungenhochdruck ergeben, werden weiterführende Spezialuntersuchungen eingesetzt, um unter anderem den Lungendruck direkt zu messen.
Hierzu zählt vor allem die Rechtsherz-Katheter-Untersuchung, welche eine zentrale Rolle in der Diagnostik des Lungenhochdrucks spielt und an Zentren mit besonderer Erfahrung in der Diagnose und Therapie des Lungenhochdrucks durchgeführt werden sollte. Dazu schiebt die Ärztin oder der Arzt über eine Vene einen dünnen Kunststoffschlauch mit einer Messsonde bis in die rechte Herzkammer und die arteriellen Lungengefäße. Diese Untersuchung ist die einzige Methode, mit der die Blutflusswerte und vor allem ein erhöhter Druck in der Lungenarterie direkt gemessen werden können. Auch lassen sich Aussagen darüber treffen, inwieweit das rechte Herz bereits in Mitleidenschaft gezogen wurde durch den Lungenhochdruck. Die Rechtsherz-Katheter-Untersuchung ist für die definitive Diagnose eines Lungehochdrucks unerlässlich, um die Schwere der Beeinträchtigung und die Vasoreaktivität des Lungenkreislaufs zu beurteilen.
Die Rechtsherz-Katheter-Untersuchung ist eine minimal-invasive Methode, um die Diagnose Lungenhochdruck ganz sicher zu bestätigen oder eventuell auszuschließen, und daher unerlässlich. Vorteil dieser Methode ist, dass nur hierbei der Druck in den Blutgefäßen der Lunge genau und direkt gemessen werden kann. Diese bewährte Untersuchung kann ambulant oder im Rahmen eines kurzen Klinikaufenthaltes durchgeführt werden. Die Untersuchung izt für Patient:innen schmerzfrei, stellt jedoch die Geduld auf die Probe.
Check-Up
Steht fest, dass bei dir Lungenhochdruck vorliegt, sollten weitere gezielte Untersuchungen durchgeführt werden, um körperliche Veränderungen detailliert zu erfassen und um herauszufinden, ob bei dir eine Grunderkrankung zum Lungenhochdruck geführt hat.

Therapie des Lungenhochdrucks
Wie viele chronische Erkrankungen ist auch Lungenhochdruck noch nicht heilbar.7 Insbesondere für die Gruppe der pulmonal arteriellen Hypertonie (PAH) haben sich die Behandlungsmöglichkeiten in den letzten Jahren aber entscheidend verbessert.1 Wenn die Diagnose frühzeitig gestellt wird, kann die Lebensqualität und Leistungsfähigkeit dank einer Therapie lange erhalten bleiben.1 7 Spezielle Medikamente helfen nicht nur gegen die aktuellen Beschwerden, sondern können schädigende Umbauvorgänge (Remodelling) in den Blutgefäßen der Lunge verlangsamen. Wie bei vielen anderen Therapien ist es auch hier wichtig, dass die Patient:innen die medizinischen Anweisungen gewissenhaft befolgen, um eine optimale Therapie zu gewährleisten.
Welche Therapie für welche Patient:innen?
Die oder den typische:n Lungenhochdruckpatient:in gibt es nicht. Da Lungenhochdruck verschiedene Ursachen haben kann und verschiedene Formen existieren, ist auch die Therapie je nach Fall sehr individuell. Daher wird die Behandlung von Spezialist:innen für Lungenerkrankungen (Pneumolog:in) oder Herzerkrankungen (Kardiolog:in) zusammengestellt.
Bis Anfang der 90er-Jahre waren die medikamentösen Behandlungsmöglichkeiten der PAH äußerst beschränkt und häufig blieb lediglich die Lungentransplantation als Therapieoption. Mit dem jetzigen Wissensstand über die Entstehung und Entwicklung der PAH stehen den Patient:innen heute jedoch wirksame und spezifisch wirkende Therapien zur Verbesserung der Sauerstoffversorgung und der körperlichen Leistungsfähigkeit zur Verfügung. Die Vielzahl an Therapiemöglichkeiten ermöglicht mittlerweile eine individualisierte Kombinationstherapie.

Kombinationstherapie
In manchen Fällen werden in der Therapie der PAH die spezifisch wirkenden Medikamente, die aktiv durch Gefäßerweiterung und Vorbeugen einer weiteren Verengung der Lungenarterien in das Krankheitsgeschehen eingreifen, mit den so genannten Basistherapeutika kombiniert (Kombinationstherapie).7 Neben der medikamentösen Therapie kann sich auch eine physiotherapeutische Maßnahme als sinnvoll erweisen. Grundsätzlich sollte rasch und gezielt behandelt werden, wobei sich die Art der Therapie nach Art und Schweregrad der Erkrankung sowie dem Bedarf der Patient:innen richten sollte.2
Basistherapie
Sauerstoffgabe
Eine Langzeitsauerstofftherapie, auch LTOT (engl. 'long term oxygene therapy') genannt, umfasst eine tägliche dauerhafte Gabe (mind. 16 Stunden) von Sauerstoff mit dem wesentlichen Ziel, den Sauerstoffmangel zu reduzieren.
Die Gabe von Sauerstoff führt bei Menschen mit PAH in der Regel zwar nicht zu einer relevanten Drucksenkung im Lungenkreislauf, die Behandlung kann jedoch Atemnot lindern und das Allgemeinbefinden verbessern. Grundsätzlich besteht nämlich die Möglichkeit, dass der chronische Sauerstoffmangel das Herz-Kreislauf-System zusätzlich zur PAH belastet, welches folglich die Sauerstoffversorgung weiter erschwert. Mittels einer Sauerstofftherapie lässt sich dieser Kreislauf durchbrechen.1
Laut der Deutschen Gesellschaft für Pneumologie und Beatmungsmedizin kommt eine Sauerstofftherapie für alle Patient:innen in Frage, bei denen trotz umfangreicher medikamentöser Therapie und anderen Behandlungsverfahren ein anhaltender Sauerstoffmangel vorliegt. Bestimmt werden kann der Sauerstoffgehalt des Blutes durch eine Blutgasanalyse, für die eine Blutprobe aus einer Arterie oder aus dem Ohrläppchen entnommen und maschinell analysiert wird. Wird dabei ein chronischer Sauerstoffmangel festgestellt, kann die Ärztin oder der Arzt eine Langzeitsauerstofftherapie verordnen.1
Für die Langzeitbehandlung existiert heute eine Vielzahl verschiedener Systeme, die von der Ärztin oder dem Arzt verordnet werden können (Sauerstoffflaschen, stationäre und mobile Konzentratoren oder Flüssiggassysteme).1 Die Art der Versorgung mit den Geräten orientiert sich an den individuellen Besonderheiten der oder des Betroffenen.1 In vielen Fällen ist die Verordnung mehrerer Geräte sinnvoll, wie beispielsweise ein Konzentrator für die LTOT in der Nacht oder tragbare Geräte zur Behandlung außerhalb der Häuslichkeit.1 Bei den tragbaren Geräten hat es in den letzten Jahren eine Reihe neuer Entwicklungen gegeben.
Frühere Sauerstoffgeräte waren in der Regel riesige, laute Maschinen, welche die Patient:innen mehr oder weniger ans Bett fesselten. Moderne Lösungen (mobile Sauerstoffversorgung) zeichnen sich hingegen durch ihre kleine Größe und ihr geringes Gewicht aus.1 So sind mittlerweile auch leichte, gut transportierbare Konzentratoren verfügbar.1 Flüssigsauerstoff stellt für Betroffene mit einem höheren Sauerstoffbedarf, insbesondere bei körperlichen Belastungen, die optimale Versorgung dar. Dies hat jedoch den Nachteil, dass die Versorgungszeit außerhalb der Häuslichkeit begrenzt ist.15 16 Mobile elektrische Konzentratoren hingegen können, etwa mithilfe des Einsatzes von Sparventilen, eine längere Versorgungsdauer erreichen.15 Die mobilen Konzentratoren erreichen jedoch meist nur einen geringeren Sauerstofffluss.1 Gerade bei Mobilsystemen ist neben der Versorgungszeit und der bereitgestellten Sauerstoffmenge auch das Tragegewicht zu beachten. Für unterwegs ist Flüssigsauerstoff erhältlich, der bei Bedarf in kleine Behälter abgefüllt wird. Alternativ bieten sich tragbare Sauerstoffkonzentratoren an, deren Akku sich problemlos über die Bordspannungssteckdose im Auto aufladen lässt.
Behandlung mit Gerinnungshemmern
Da Blutgerinnsel eine wichtige Rolle bei der Entstehung und im Verlauf des Lungenhochdrucks spielen, kann sich die Behandlung mit Gerinnungshemmern positiv auf den Krankheitsverlauf auswirken. Sie werden aber nicht mehr generell empfohlen, sondern nur noch bei Patientinnen und Patienten mit chronisch thromboembolischem Lungenhochdruck bzw. Begleiterkrankungen, bei denen Gerinnungshemmer eingesetzt werden sollten.2
Entwässernde/herzstärkende Medikamente (Diuretika/Digitalis)
Bei Rechtsherzschwäche kommt es zu einem Rückstau von Flüssigkeit im Körper, da das Herz nicht mehr in der Lage ist, das gesamte Blutvolumen zu pumpen. Diuretika schwemmen die angesammelte Flüssigkeit aus dem Gewebe und führen zu einer vermehrten Wasserausscheidung über die Nieren: Dadurch wird das Herz wieder entlastet. Manchmal wird bei einer Funktionseinschränkung des rechten Herzens ein Digitalis-Präparat eingesetzt, das die Schlagkraft des Herzens verbessern soll. Dies kann insbesondere bei gleichzeitigem Vorliegen bestimmter Herzrhythmusstörungen vorteilhaft sein.8
Spezifische medikamentöse Therapie
Endothelin-Rezeptor-Antagonisten
Das Hormon Endothelin spielt eine entscheidende Rolle bei der Entstehung und im Verlauf der PAH. Endothelin ist einer der stärksten natürlich vorkommenden Gefäßverenger (Vasokonstriktoren) und wird selber vom Körper gebildet.1 Liegt Endothelin in erhöhtem Maße vor, bewirkt es unter anderem, dass sich die Blutgefäße in der Lunge zu sehr zusammenziehen bzw. verengen und trägt so zur Entwicklung von Lungenhochdruck bei.1 Ebenso führt Endothelin zu einer Vermehrung von Bindegewebszellen, einer sogenannten Fibrosierung, sowie zu einem unkontrollierten Wachstum von Muskelzellen und Endothelzellen.13 Auch erhöht sich durch den Einfluss von Endothelin die Durchlässigkeit der Gefäßwand für Entzündungsreaktionen.17 Das Ziel einer medikamentösen Therapie sollte somit sein, sowohl die erhöhte Spannung in den Gefäßen herabzusetzen, als auch den Umbauprozessen in den Gefäßen entgegenzuwirken.
Endothelin-Rezeptor-Antagonisten verhindern, dass sich das Endothelin an den Zellen anlagert, und schützen sie so vor den schädigenden Einflüssen dieses Botenstoffes. Endothelin-Rezeptor-Antagonisten werden in Tablettenform eingenommen.7
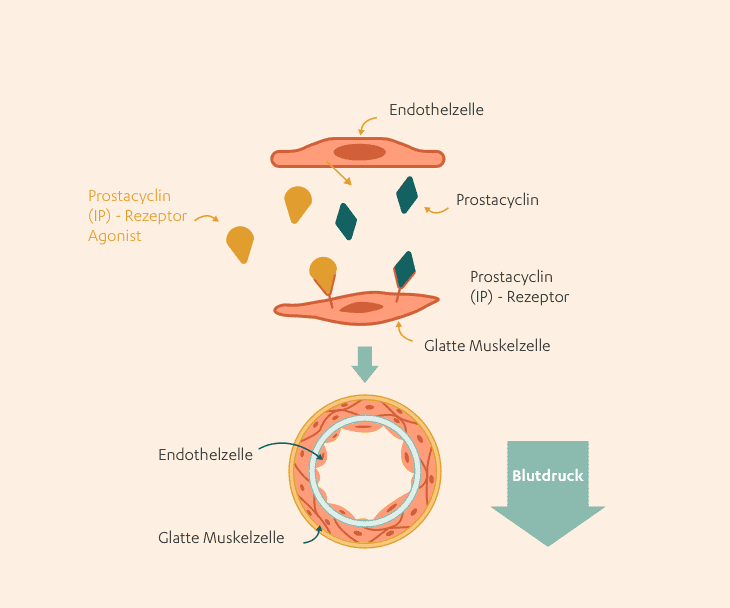
Prostacyclin-Analoga und Prostacyclin-Rezeptor-Agonisten
Prostacyclin ist eine gefäßerweiternde Substanz, die auch natürlicherweise im Körper vorkommt. Bei PAH kann es sein, dass der Körper nicht ausreichend mit Prostacyclin versorgt ist. Dies kann die Ursache für eine Verengung der Blutgefäße in der Lunge sein.4 Als Prostacyclin-ähnliche Substanzen wirken die sogenannten Prostacyclin-Analoga ähnlich wie der körpereigene Stoff – sie erweitern so die Gefäße und senken dadurch den Blutdruck. Sie müssen aufgrund ihrer geringen Stabilität als Dauerinfusion über eine Vene, unter die Haut (subkutan) oder als Lösung zum Inhalieren verabreicht werden.1
Seit Juni 2016 ist auch ein Agonist des Prostacyclin-Rezeptors erhältlich. Rezeptor-Agonisten sind Substanzen, die in der Lage sind, einen Rezeptor zu aktivieren. Diese Subtanzen sind nicht zu verwechseln mit Rezeptor-Antagonisten, die genau gegenteilig funktionieren – diese hemmen einen Rezeptor. Der seit 2016 zugelassene Prostacyclin-Rezeptor-Agonist aktiviert wie natürlich vorkommendes Prostacyclin den Prostacyclin-Rezeptor und erweitert somit die Blutgefäße der Lunge. Dieses Medikament kann aufgrund der erhöhten Stabilität des Wirkstoffs als Tablette eingenommen werden.
Phosphodiesterase-5-Hemmer (PDE-5-Hemmer)
Diese Substanzen hemmen das überwiegend in den Lungengefäßen vorkommende Enzym Phosphodiesterase Typ 5. Dieses ist für den Abbau des gefäßerweiternden Botenstoffs cGMP (cyclisches Guanosinmonophosphat) zuständig. PDE-5-Hemmer blockieren dieses Enzym. Der Effekt: Der gefäßerweiternde Botenstoff cGMP wird nicht abgebaut, sodass die Gefäße länger entspannt und weitgestellt bleiben. PDE-5-Hemmer werden als Tabletten eingenommen.
Stimulatoren der löslichen Guanylatzyklase (sGC-Stimulatoren)
Medikamente dieser Wirkstoffgruppe stimulieren die enzymlösliche Guanylatzyklase (sGC), die als Rezeptor (Andockstelle) für Stickstoffmonoxid (NO) fungiert. Stickstoffmonoxid (NO) ist ein körpereigener Botenstoff in den Zellen der glatten Muskulatur, der durch die Aktivierung der Guanylatzyklase eine Blutgefäßerweiterung bewirkt. Patientinnen und Patienten mit PAH produzieren in ihren Zellen allerdings zu wenig NO, wodurch es zu einer Gefäßverengung kommen kann.
Stimulatoren der Guanylatzyklase machen diese empfindlicher für den Botenstoff NO und aktivieren darüber hinaus auch selber die Guanylatzyklase. Dies führt zu einer verbesserten Regulierung zellulärer Funktionen wie Gefäßspannung, Zellvermehrung, Fibrose und Entzündung bei Patient:innen mit Lungenhochdruck.
Calciumantagonisten
Calciumantagonisten werden seit Jahren in der Therapie des Bluthochdrucks eingesetzt. Sie wirken direkt gefäßerweiternd, senken dadurch den Blutdruck und entlasten gleichzeitig das Herz. Bei bestimmten Betroffenen (ausschließlich bei idiopathischer PAH) kann auch der erhöhte Gefäßwiderstand in den Lungenarterien durch Calciumantagonisten gesenkt werden.
Operative Therapie
Operation
Eine Ursache der chronisch thromboembolischen pulmonalen Hypertonie (kurz: CTEPH) können Ablagerungen von Blutgerinnseln in den Lungenarterien sein. Dadurch kommt es zu einer Druckerhöhung im Blutkreislauf der Lunge. In diesen speziellen Fällen kann die chirurgische Entfernung der thrombotischen Ablagerungen (pulmonale Endarteriektomie, PEA) zu einer deutlichen Besserung des Krankheitsbildes führen.
Bei dieser Operation wird die Patientin oder der Patient an eine Herz-Lungen-Maschine angeschlossen, die die Pumpfunktion des Herzens und die Lungenfunktion während der Operation ersetzt. Der Körper wird auf 18 °C abgekühlt. Die innerste Gefäßschicht der größeren Lungenarterien wird abpräpariert und entfernt.
Die Ergebnisse sind in erfahrenen Zentren gut, häufig kann eine signifikante Reduktion des pulmonalen Gefäßwiderstandes erreicht werden. Es handelt sich hier um eine schwere, mit Risiken verbundene Operation, die jedoch die Lebensqualität und Lebenserwartung deutlich verbessern kann.
Transplantation bei PAH
Unter Transplantation versteht man den Ersatz eines oder mehrerer Organe durch das entsprechende Organ eines Spenders. Bei PAH bestehen drei Möglichkeiten:
- eine einseitige Lungentransplantation
- eine beidseitige Lungentransplantation
- eine Herz-Lungentransplantation (Herz und Lunge)
Eine Transplantation ist mit zahlreichen Risiken verbunden, kann aber die Lebensqualität und -erwartung bei manchen PAH-Patient:innen deutlich verbessern. Nach einer Transplantation ist eine lebenslange Behandlung mit Medikamenten, die eine Abstoßung des Organs bzw. der Organe verhindern, erforderlich. Neue Studienergebnisse zeigen, dass sich aufgrund einer Transplantation der Lunge auch das geschädigte Herz erholen kann und eine Herztransplantation daher nicht unbedingt erforderlich ist.18
Weiterführende Informationen für Mediziner:innen
Ärzt:innen und medizinisches Fachpersonal finden auf der folgenden Website weiterführende Informationen zu den Symptomen, den Klassifikationen, den Ursachen, den Diagnosemöglichkeiten, der Therapie und zum Alltagsleben mit PAH.
Dieser Text entspricht den redaktionellen Standards der JanssenWithMe und wurde von einem Mitglied des redaktionellen Beirats der JanssenWithMe geprüft. Lernen Sie hier den medizinischen Beirat unserer Redaktion kennen.
EM-150081