Systemische Sklerose
Bei der systemischen Sklerose handelt es sich um eine systemische Erkrankung, die den ganzen Körper inklusive der inneren Organe betreffen kann. Sie tritt unter anderem als Begleiterscheinung von Lungenerkrankungen auf. Du hast das Gefühl, du könntest davon betroffen sein? Dann erfahre hier mehr zu den verschiedenen Formen der systemischen Sklerose, den Eigenschaften der Erkrankung und ihren Ursachen.

Was ist systemische Sklerose?
Die systemische Sklerose (SSc) –
ursprünglich Sklerodermie genannt – ist eine rheumatische
Autoimmunerkrankung, die zu einer Verhärtung des Bindegewebes führt.[1] Sie gehört zu den sogenannten Kollagenosen. Das sind Erkrankungen des
Bindegewebes, die durch ein fehlgeleitetes Immunsystem ausgelöst werden
und zu verschiedenen Begleiterkrankungen führen. Bei der systemischen
Sklerose kommt es zu einer starken Vermehrung des Bindegewebes, sodass
die Haut oder Schleimhaut sich verdickt und verhärtet. Die
Bindegewebsverhärtung kann entweder nur die Haut oder auch innere Organe
und Strukturen, wie Lunge, Herz, Verdauungstrakt, Blutgefäße und
Nieren, betreffen.[1] Der ursprüngliche Name „Sklerodermie“
kommt aus dem Griechischen (skleros = hart, derma = Haut) und bedeutet
übersetzt „harte Haut“. Mittlerweile verwendet man jedoch den Begriff
„systemische Sklerose“ (engl.: systemic sclerosis), um herauszustellen,
dass es sich dabei um eine systemische Erkrankung handelt, die den
ganzen Körper einschließlich der inneren Organe betreffen kann.

Die Arten der systemischen Sklerose
Es gibt zwei Grundvarianten der systemischen
Sklerose: die auf die Haut lokalisierte systemische Sklerose und die den
ganzen Körper betreffende systemische Sklerose.
Systemische Sklerose

Bei der systemischen Sklerose (SSc) sind neben der Haut auch Blutgefäße und innere Organe in unterschiedlichem Ausmaß betroffen.[1] [5] [6] Die systemische Sklerose ist heute zwar leider noch nicht heilbar, aber inzwischen stehen gute Behandlungsoptionen zur Verfügung, die den Krankheitsverlauf verlangsamen und teilweise sogar stoppen können. In den Anfangsjahren können die Beschwerden auch nach einem Krankheitsschub wieder zurückgehen.[6]
Limitierte systemische Sklerose (ISSc)
Sind nur Extremitäten unterhalb
der Ellenbogen oder der Kniegelenke betroffen, wie Hände und Füße,
spricht man von einer limitierten Form der systemischen Sklerose.[1] [6]
Die Verdickung der Haut betrifft dabei die sogenannten Akren: Finger,
Zehen, Nase, Wangen, Kinn und Ohrmuscheln. Eine Organbeteiligung ist bei
dieser Form seltener und meist leichter ausgeprägt als bei der diffusen
systemischen Sklerose.[1]
In manchen Fällen tritt die limitierte systemische Sklerose in einer besonderen Form auf. Man spricht dann vom CREST-Syndrom.[7]
Der Name setzt sich aus den Anfangsbuchstaben der Symptome zusammen:
C alcinosis cutis
R aynaud-Syndrom
E sophageale Beschwerden
S klerodaktylie
T eleangiektasie
Beim
CREST-Syndrom kommt es zu einer Hautverkalkung (lat. calcinosis cutis =
verkalkte Haut), zu einem Raynaud-Syndrom und zu einer Minderfunktion
oder gestörten Beweglichkeit der Speiseröhre
(Ösophagusmotilitätsstörung: von lat. oesophagus = Speiseröhre).
Außerdem sind die Finger verhärtet, dünn und blass (Sklerodaktylie), und
die oberflächigen Hautgefäße sind erweitert (Teleangiektasie).[7]
Diffuse systemische Sklerose (dSSc)
Breitet sich die Sklerose über den ganzen Körper aus, ist von einer diffusen systemischen Sklerose die Rede. Sie schreitet in der Regel schneller voran als die limitierte systemische Sklerose[1] und führt innerhalb von kurzer Zeit zu Verletzungen der Haut, sogenannten Hautläsionen.8 Von einer Verhärtung des Gewebes (Fibrose) sind sehr häufig auch die inneren Organe betroffen. So tritt zum Beispiel bei mehr als 50 % der Patient:innen eine Lungenfibrose auf.[1]
Lokalisierte systemische Sklerose
Lokalisierte Formen der systemischen Sklerose sind auf die Haut und das angrenzende Gewebe beschränkt – in einigen Fällen auch auf den Muskel. Innere Organe sind im Gegensatz zur systemischen Sklerose nicht betroffen.9 10 In den meisten Fällen beginnt die lokalisierte systemische Sklerose bereits im Kindesalter und bleibt lange unerkannt.10 Oft verbessert sich die lokalisierte systemische Sklerose oder verschwindet sogar mit der Zeit – allerdings kann sie kosmetische Hautschäden hinterlassen, die jedoch nach einiger Zeit wieder weich werden und nicht mehr auffallen.9

Morphea (zirkumskripte Sklerodermie)
Die Morphea – auch lokalisierte zirkumskripte (von lat. circumscript = umschrieben) Sklerodermie genannt – ist eine Unterform der lokalisierten systemischen Sklerose. Sie tritt in bestimmten Körperarealen auf. Zu Beginn der Erkrankung werden Hautstellen an Händen, Armen, Beinen und im Gesicht trocken und hart. In der Folge entstehen sogenannte Plaques – runde oder ovale weißliche Flecken mit rotem Rand.11 Für die Betroffenen ist das sehr unangenehm, vor allem dann, wenn die Haut im Bereich der Gelenke betroffen ist und die Bewegung dadurch beeinträchtigt wird.
Die Morphea ist in der Regel jedoch nicht lebensbedrohlich.11 Meist verliert diese Krankheit im Laufe einiger Monate oder Jahre ihre Aktivität; man sagt dann: „sie brennt aus“.12
Die Morphea breitet sich oft an Stellen aus, an denen viel Druck auf die Haut ausgeübt wird, zum Beispiel durch einen BH-Träger, am Rücken durch einen schweren Rucksack oder durch enge Hosen im Leistenbereich. Als betroffene Person solltest du daher immer darauf achten, Druckstellen zu vermeiden, um das Fortschreiten der Erkrankung nicht zu begünstigen.
Lineare Sklerodermie (linear scleroderma)
Weitere Formen
Sine Sklerodermie
Sharp-Syndrom
Das Sharp-Syndrom wird auch als Mischkollagenose (Mixed Connective Tissue Disease, MCTD) oder als Überlappungssyndrom (Overlap-Syndrom) bezeichnet. Dabei können Symptome verschiedener entzündlicher Bindegewebserkrankungen, wie beispielsweise Lupus erythematodes, systemische Sklerose, Polymyositis und rheumatoider Arthritis, gleichzeitig auftreten.13
Zu Beginn der Erkrankung haben die Patientinnen und Patienten bei Kälte oft ein Raynaud-Syndrom.13 Im späteren Verlauf können Symptome der systemischen Sklerose auftreten – aber auch Symptome anderer rheumatischer Erkrankungen.13
Patient:inneninfo zu Überlappungssyndromen (Sharp-Syndrom)
Eine häufige Erkrankung?

Die systemische Sklerose gehört zu den seltenen Erkrankungen – den sogenannten „Orphan diseases“.
Schätzungen zufolge leiden in Deutschland zwischen 8.300 und 12.500 Menschen an einer systemischen Sklerose – jedes Jahr erkranken 250 bis 380 Personen.14 Die Angaben über die Verbreitung dieser seltenen Erkrankung variieren jedoch stark. Deshalb kann man nur von Schätzwerten sprechen. Fakt ist jedoch, dass Frauen etwa viermal häufiger betroffen sind als Männer.15 Die Erkrankung tritt meistens im Alter von 40 bis 50 Jahren auf.15 Verlauf und Schwere können von Person zu Person sehr unterschiedlich sein.
Die Ursachen
Warum manche Menschen an einer systemischen
Sklerose erkranken, ist noch immer unklar. Wahrscheinlich spielen bei
der Entstehung mehrere Faktoren eine Rolle – wie etwa die erbliche
Veranlagung, entzündliche Reaktionen oder Umweltfaktoren.16
Systemische Sklerose – eine Autoimmunerkrankung
Die systemische Sklerose ist eine sogenannte Autoimmunerkrankung. Ausgelöst wird sie vermutlich von einer Fehlreaktion des Immunsystems.16 Körpereigene Zellen des Bindegewebes werden vom Immunsystem als fremd oder fehlerhaft erkannt. Die Folge: Das Immunsystem wird aktiv, und es kommt zu Entzündungsreaktionen. Dabei vermehren sich die Bindegewebszellen (Fibroblasten) übermäßig bis hin zu einer krankhaften Bindegewebszellenanhäufung (Fibrose) mit einer hohen Produktion an Kollagen.

Die Kollagenanhäufung führt zur Sklerose (Verhärtung) der Haut und zur Verengung von Blutgefäßen, was wiederum die Fibrosierung begünstigt. Patient:innen mit systemischer Sklerose sollten wegen der Gefäßverengung durch die Erkrankung sofort mit dem Rauchen aufhören, da auch das Rauchen zu Gefäßverengungen führen kann.
Erhöhte Endothelin-Konzentration
Endothelin ist ein Stoff mit stark gefäßverengender Wirkung, der in der Innenauskleidung der Blutgefäße (Endothel) gebildet wird. Endothelin spielt eine entscheidende Rolle bei der Entstehung von Gefäßschäden: Es verursacht Gefäßverengungen und trägt außerdem zur Entstehung von Fibrosen und Entzündungen bei. Wissenschaftlich bekannt ist, dass die Endothelin-Konzentration in Blutgefäßen, Lunge, Nieren und Haut bei Patient:innen mit systemischer Sklerose erhöht ist.17

Weitere Faktoren
Es ist nach wie vor unklar,
inwiefern genetische Faktoren oder Störungen der Bindegewebsneubildung
oder der Gefäßregulation zu einer systemischen Sklerose führen können.
Auch andere Faktoren – wie der Einfluss von viralen Infektionen
(HIV-Infektion), Umweltgiften, Geschlechtshormonen, Medikamenten und
vielem mehr – werden von medizinischen Experten diskutiert.8
Fest steht, dass bei der Entwicklung einer systemischen Sklerose folgende Faktoren eine Rolle spielen:
- krankhafte Vermehrung des Bindegewebes (Fibrose)16
- Schädigung der Blutgefäße (Vaskulopathie)16
- Autoimmunreaktionen16
- genetische Veranlagung16
Symptome und Ausmaß der Erkrankung
Die Schwere der systemischen
Sklerose variiert stark: In einigen Fällen sind die Veränderungen nur
mit technischen Geräten nachweisbar und werden von den Betroffenen gar
nicht wahrgenommen. Andere Erkrankte haben deutlich spürbare
Verhärtungen im Gesicht und an den Fingern. Auch ernsthafte Beschwerden
bei der Atmung, dem Schlucken und der Verdauung können auftreten. Da die
Krankheit sehr unterschiedliche Ausprägungen zeigt, ist es nicht immer
einfach, früh die endgültige Diagnose zu stellen.
Die Begleiterkrankungen
Die verschiedenen Formen der systemischen Sklerose führen zu unterschiedlichen Beschwerden. Bei allen Formen der systemischen Sklerose können sich im Verlauf – häufig parallel zur Hautsklerosierung – Folge- und Begleiterkrankungen, wie Muskelentzündungen, Beschwerden im Magen-Darm-Bereich, Lungenfibrose oder Lungenhochdruck, entwickeln.
Gesicht
Mund
Haut
Kennzeichnend für die systemische Sklerose ist die Verhärtung und Verdickung der Haut. Sie beginnt an Fingern, Händen, Füßen und im Gesicht. Später sind bei der diffusen Form auch Oberarme, Oberschenkel und Rumpf betroffen. Die Haut ist im Allgemeinen trocken, die Hände sind feuchtkalt. An den Händen und Unterarmen bilden sich manchmal außerdem Kalkablagerungen.
Lunge
Bei 40 bis 80 Prozent der Patient:innen wird auch die Lunge von der systemischen Sklerose in Mitleidenschaft gezogen.14 Die beiden wichtigsten Formen der Lungenbeteiligung sind die Lungenfibrose und die Erkrankung der Lungengefäße, was zu arteriellem Lungenhochdruck führt (pulmonale arterielle Hypertonie, PAH).[1] [6] 14 Manchmal entwickelt sich durch die Veränderungen des Bindegewebes im ganzen Körper eine Lungenfibrose, die einen Lungenhochdruck verursachen kann.[5] 14 Doch auch ohne diese Veränderungen kann es zu einer Verengung der Lungenarterien und so zu einer PAH kommen.
Pulmonal arterielle Hypertonie (Lungenhochdruck, PAH)
Lungenfibrose
Die Lungenfibrose ist bei Patient:innen mit systemischer Sklerose keine Seltenheit – 21 Prozent von ihnen mit einer limitiert kutanen systemischen Sklerose und 56 Prozent mit einer diffusen systemischen Sklerose sind davon betroffen.[1] Bei der Lungenfibrose kommt es zu einer vermehrten Bindegewebsablagerung in den sonst sehr feinen Wänden der Lungenbläschen. Außerdem lagert sich Bindegewebe um die Lungenbläschen und um die kleinen Luftwege herum ab und führt so zu Kurzatmigkeit und Atemnot.
Herz
Bei 10 bis 25 Prozent der Menschen mit systemischer Sklerose ist auch das Herz betroffen:14
Entweder ist die Muskulatur durch die Sklerosierung geschwächt oder der Herzbeutel ist verhärtet und somit die Pumpleistung des Herzens vermindert.18 Auch die Herzklappen oder die Herzreizleitung können gestört sein – letzteres kann sogar zu Herzrhythmusstörungen führen.14
Verdauungstrakt (Mund, Speiseröhre, Magen- und Darm-Trakt)
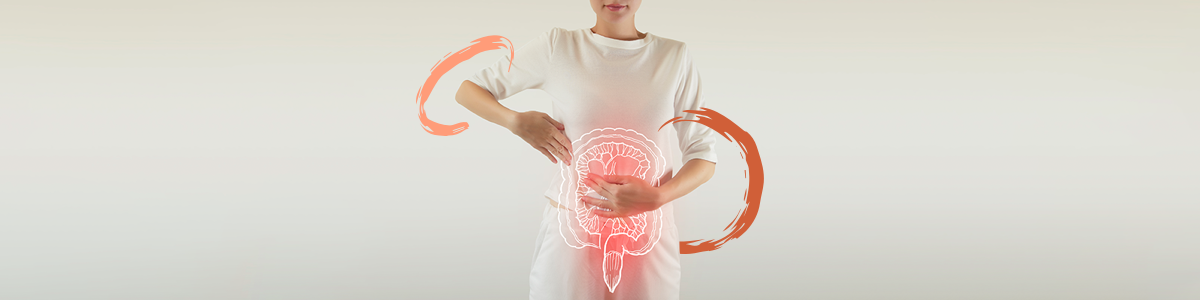
Nahezu alle Betroffenen mit systemischer Sklerose leiden auch an Symptomen des Verdauungstraktes.14 Unter anderem können Mundtrockenheit, Schluckbeschwerden, Blähungen, Sodbrennen und Durchfall oder reduzierte Nährstoffaufnahme im Darm auftreten:
- Wenn die Speicheldrüsen von der systemischen Sklerose betroffen sind, kann es zu Trockenheit im Mund (und auch in den Augen) kommen. Mitunter fällt es dann schwer, trockene Speisen wie Brot zu schlucken. Ein verhärtetes Zungenbändchen kann das Schlucken zusätzlich erschweren.18
- Oft bleibt auch die Speiseröhre nicht von einer Verhärtung verschont. Sie kann dann die Nahrung nicht mehr richtig transportieren (Ösophagusmotilitätsstörung). Außerdem kann der Pylorus genannte Mageneingang (griech. pyloros = Magenpförtner) von der systemischen Sklerose betroffen sein und nicht mehr richtig schließen. So läuft Magensäure in die Speiseröhre zurück, und es entsteht Sodbrennen.18 Die Folgen sind Schluckbeschwerden und eventuell eine Speiseröhrenentzündung durch den Rücklauf des Magensaftes.
- In der Regel ist auch der Darm beteiligt, und es kommt zu Durchfall oder Verstopfung. Ebenso kann die Nährstoffaufnahme über den Darm beeinträchtigt sein.18 Aufgrund der Störungen im Magen-Darm-Bereich verlieren Betroffene häufig an Körpergewicht und -masse.
Niere
Etwa die Hälfte der Patient:innen mit systemischer Sklerose leidet an einer Begleiterkrankung der Niere.18 Wenn die Niere ihre Filterfunktion nicht mehr vollständig ausüben kann, kommt es zu einer Nierenschwäche (= Niereninsuffizienz). Bei einigen wenigen Betroffenen kann das zu einer renalen Krise führen,14 also zu einer akuten Verschlechterung, die zu einem steilen Anstieg des Blutdrucks, einem möglichen Verlust der Niere und Folgeschäden in anderen Organen (zum Beispiel dem Herzen) führen kann.
Die Symptome einer chronischen Niereninsuffizienz sind vielfältig. Der Verlust des funktionstüchtigen Nierengewebes führt zu einer verminderten Ausscheidung sogenannter harnpflichtiger (über den Harn ausgeschiedener) Substanzen. Die Betroffenen leiden an Beschwerden wie Übelkeit, Erbrechen und Durchfall. Auch Sensibilitätsstörungen, Konzentrationsschwäche und Verwirrtheit können auftreten. Bestimmte Hormone können nicht mehr vollständig ausgeschüttet werden. Es werden zu wenige rote Blutkörperchen gebildet, und es entsteht eine Blutarmut (Anämie). Dies macht sich durch rasche Ermüdbarkeit, Blässe und Schlappheit bemerkbar. Veränderungen im Knochenstoffwechsel führen außerdem zu Knochenschmerzen. Frauen klagen in einigen Fällen über Zyklusstörungen oder das Ausbleiben der Menstruation; Männer hingegen leiden vermehrt unter Impotenz. Manchmal neigen die Betroffenen verstärkt zu blauen Flecken. Weitere typische Symptome der Niereninsuffizienz sind Juckreiz, Wadenkrämpfe und ein Uringeruch.
Gelenke & Muskulatur

Muskelschmerzen (Myalgien) und degenerative Erkrankungen der Muskulatur – wie Muskelschwäche oder ‑rückbildung – treten dagegen relativ selten auf.
Finger
Die Finger sind zunächst geschwollen und gerötet („puffy fingers“). Im weiteren Verlauf werden sie immer schmaler und zur Spitze hin dünner. Häufig spricht man von „Madonnenfingern“ – dünnen, spindelförmigen Fingern mit fest an der Unterlage haftender Haut.14 Auch das Nagelwachstum ist gestört: Das Nagelhäutchen ist häufig verdickt und schmerzempfindlich, mitunter treten Einblutungen auf. Diese charakteristischen Nagelhautveränderungen können erfahrenen Ärzt:innen die Diagnose erleichtern. Bei der Diagnose kommt als Hilfsmittel vor allem die Kapillarmikroskopie zum Einsatz. Über 90 Prozent der Betroffenen leiden am sekundären Raynaud-Syndrom, das oft viele Jahre vor der Sklerose auftreten kann.14 18 Neben der systemischen Sklerose gibt es jedoch auch andere Ursachen für ein Raynaud-Syndrom.
Fingergeschwüre als häufige Komplikation
Bis zu 70 Prozent der Patient:innen leiden mindestens einmal im Krankheitsverlauf an digitalen Ulzerationen,[1] schwer heilende, schmerzhafte Geschwüre an den Fingern. Die Ursache für die Entwicklung dieser Fingergeschwüre ist eine mangelnde Durchblutung (Ischämie) der Fingerarterien aufgrund einer krankhaften Veränderung und Fehlfunktion der Blutgefäße (Vaskulopathie). Dadurch entzündet sich das umliegende Gewebe und aktiviert das Immunsystem, bis sogenannte Fresszellen die sterbenden Gewebezellen abbauen (Nekrose). Auch die Knochen können von Entzündungen betroffen sein und werden durch sie porös.
Referenzen